「社会に貢献したい、医療の現場を支えたい、患者さんの役に立ちたい…。
地域の医療は、そんな医師たちの『自己犠牲』によって、なんとか維持されている側面が間違いなくあります」
医療マンガ「コウノドリ」の今橋医師のモデルとなった医師、今西洋介さんは、地域医療の現状をこのように語る。
大学病院に勤める現役の医師、黒田浩一さん(仮名)は、自身の勤務実態について、次のように明かしてくれた。
「平日は朝7時に出勤して、退勤するのはだいたい22時〜23時。遅い時には、日付を超えて25時〜26時になる時もあります。
加えて、土日もどちらかは出勤して、さらに週に1日〜2日は病院からの依頼で、他の病院の夜勤に派遣されています。
月の残業時間は100時間を超えていますが、労基署からの指導などを避けるため、医師たちはみんな、80時間以上の残業は『自己研鑽』という名目で申請をしていません。
『自己研鑽』の時間ですから、残業代も発生しません」
日本で最も救急車を受け入れている「湘南鎌倉総合病院」での勤務を経て、現在は千葉県の「塩田病院」で総合診療部の部長を務める医師、青木信也さんは、これからの医療体制について次のように話す。
「市民の皆さんには、従来のように『いつでもどんな症状でも、近くで医療が受けられる』という状態は続けられないと認識してもらう必要があります。
日本はいま、病院数も病床数も多く、医療体制に恵まれている国と言えます。
例えば私が医療を学んだオーストラリアでは、CTを受けるために3時間離れた病院に行く、というようなことが当たり前です。
病院や医師の負担によって実現してきた『便利すぎる』状態を、この先も同じように維持するのは現実的に難しいと思います」
リディラバジャーナル、構造化特集。今回のテーマは「地域医療」。
増大する社会保障費、採算の取れない病院経営、医師不足で長時間労働を強いられる勤務医。
少子高齢化や地方の過疎化など、社会構造の転換が急激に進む中で、いま医療の現場には様々な課題が同時多発的に押し寄せている。
私たちの誰もがサービスの利用者であり、同時に費用の負担者でもある医療。
現場で生じている課題の構造を調査した。
「高水準」を維持してきた日本の医療
医療政策の研究を専門とする、国際医療福祉大学大学院の島崎謙治教授は次のように語る。

1978年東京大学教養学部卒業。厚生省入省。千葉大学法経学部助教授、厚生労働省保険局保険課長、国立社会保障・人口問題研究所副所長、東京大学大学院法学政治学研究科附属比較法政国際センター客員教授等を経て、2007年政策研究大学院大学教授、2020年4月から国際医療福祉大学大学院教授。博士(商学、早稲田大学)
「医療制度の評価は、①医療の質、②医療へのアクセス、③医療にかかるための費用、の3つの観点で行うのが国際的なスタンダードになっています。
日本の医療制度は、 ①の質は先進国のなかでも高く、 ②のアクセスは優れており、 ③の費用も先進国のなかで平均的です。
総合的に考えて、日本の医療制度は国際的に優れていると言ってよいと思います」
島崎さんが指摘する通り、日本の医療制度は3つの観点いずれから見ても高い水準にある。
具体的には、以下の通りとなる。
① 医療の質について
世界5大医学誌のひとつに数えられる「ランセット(The Lancet)」は 「質の高い医療を受けられれば予防や治療が可能」と考えられる32種類の疾患をリストアップし、各国を総合的に評価した、「HAQインデックス」という指標を公開している。
2018年に公開された「HAQインデックス」によると、日本の医療の質は世界で第12位、G7内では2位と高い評価を受けている。
ロンドン大学衛生熱帯医学大学院などが行った調査によると、日本はがん診断後の生存率も概ね高い水準にある。
大腸がん、肺がんにおいては、5年後の生存率が調査対象となる71か国中1位となっており、その他の項目においてもほぼ全て、5段階(A~E)中、C以上と高い評価を得ている。
このように、様々なデータからも、日本の医療の質は国際的にトップクラスと評価できる。
②医療へのアクセスについて
日本では国民皆保険制度を導入しており、ほぼ全員が保険制度を活用して一定の自己負担額で医療にアクセスすることができる。
また、日本では患者が受診したいと思ったときに、病院の規模を問わず自由に受診先を選ぶことができる「フリーアクセス」制を採用しており、原則いつでも、どこでも医療にアクセスすることができる。(詳細は1回の記事で解説)
物理的なアクセスの観点からも、OECD(経済協力開発機構)が2019年に発表したレポートによると、日本は人口あたりの病院数がOECD加盟38ヶ国中3位、また病床数は1位と、世界的にも多くの病院・病床があり、医療へのアクセスを容易にしている。

③医療にかかるための費用について
OECDのレポートでは、医療費の個人負担額についても比較がされている。
日本における、GDPに対する医療費の個人負担額の割合は、1.7%となっており、イギリスやフランスなど、他の先進国と同様の水準となっている。

皆保険制度によって3割に抑えられた窓口負担額に加えて、高齢者の窓口負担を抑える「高齢者医療制度」、手術によって医療費が一定額を超えた分については全額保険適用となる「高額療養費制度」など、様々な制度によって、個人の窓口負担額の低減を実現している。
質が高く、アクセスがしやすく、費用負担も平均的。
総合的に高い水準を維持してきた日本の医療は、高い頻度で利用されている。
国ごとの外来受診回数を比較すると、日本ではひとりあたり1年に平均して12.9回の外来受診を行っている。
OECDの平均6.6回を大きく上回り、加盟38ヶ国中2位の多さとなっている。

なぜ、日本では高水準な医療体制を整備することができたのか。
歴史的な経緯を中心に、日本型の医療制度が成立した背景について、第1章で解説する。
高水準の裏側で生まれた課題
これまで高水準を誇ってきた日本の医療だが、その裏側では医療費の増大や医師の重労働など、様々な課題が発生している。
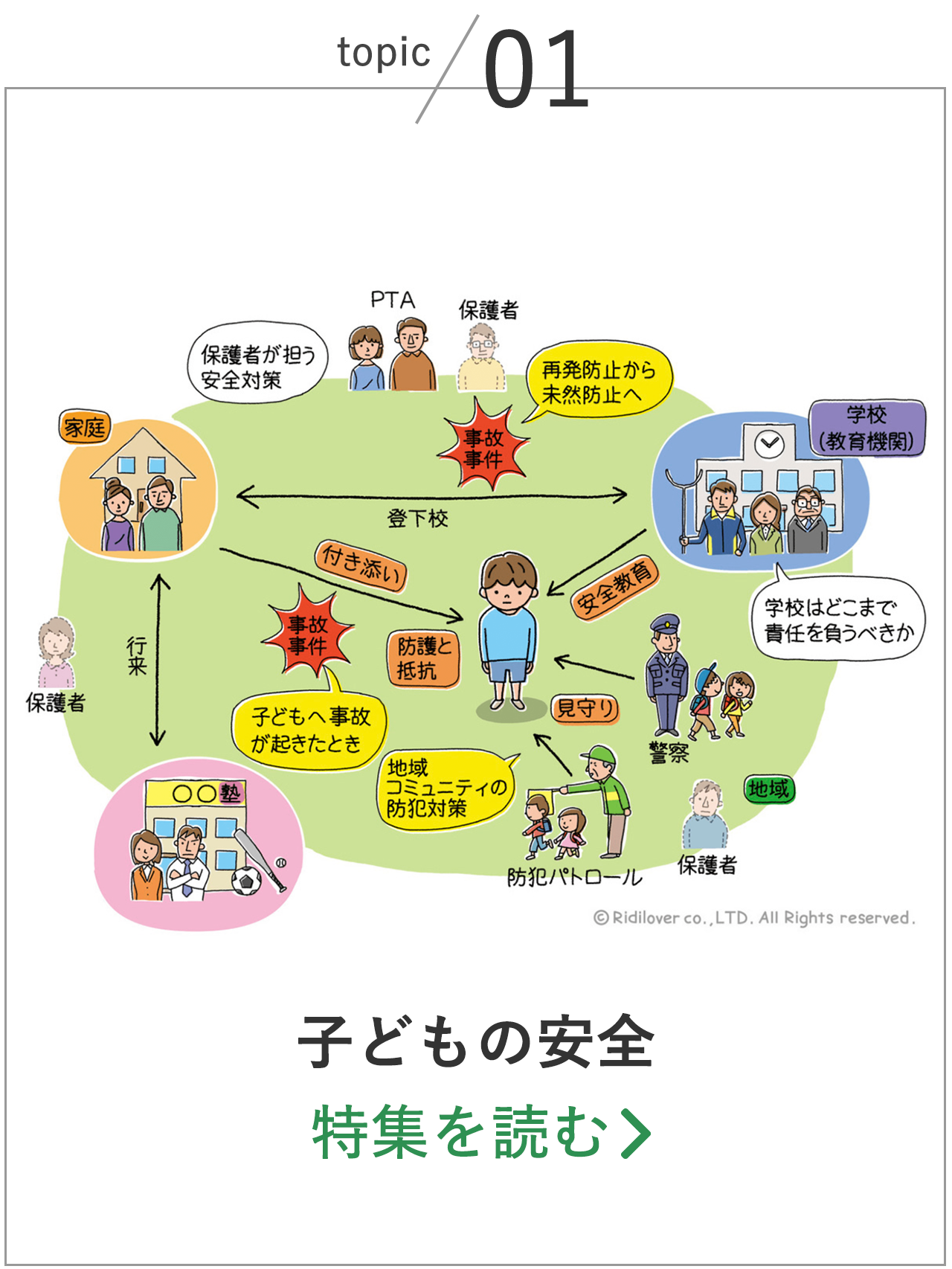
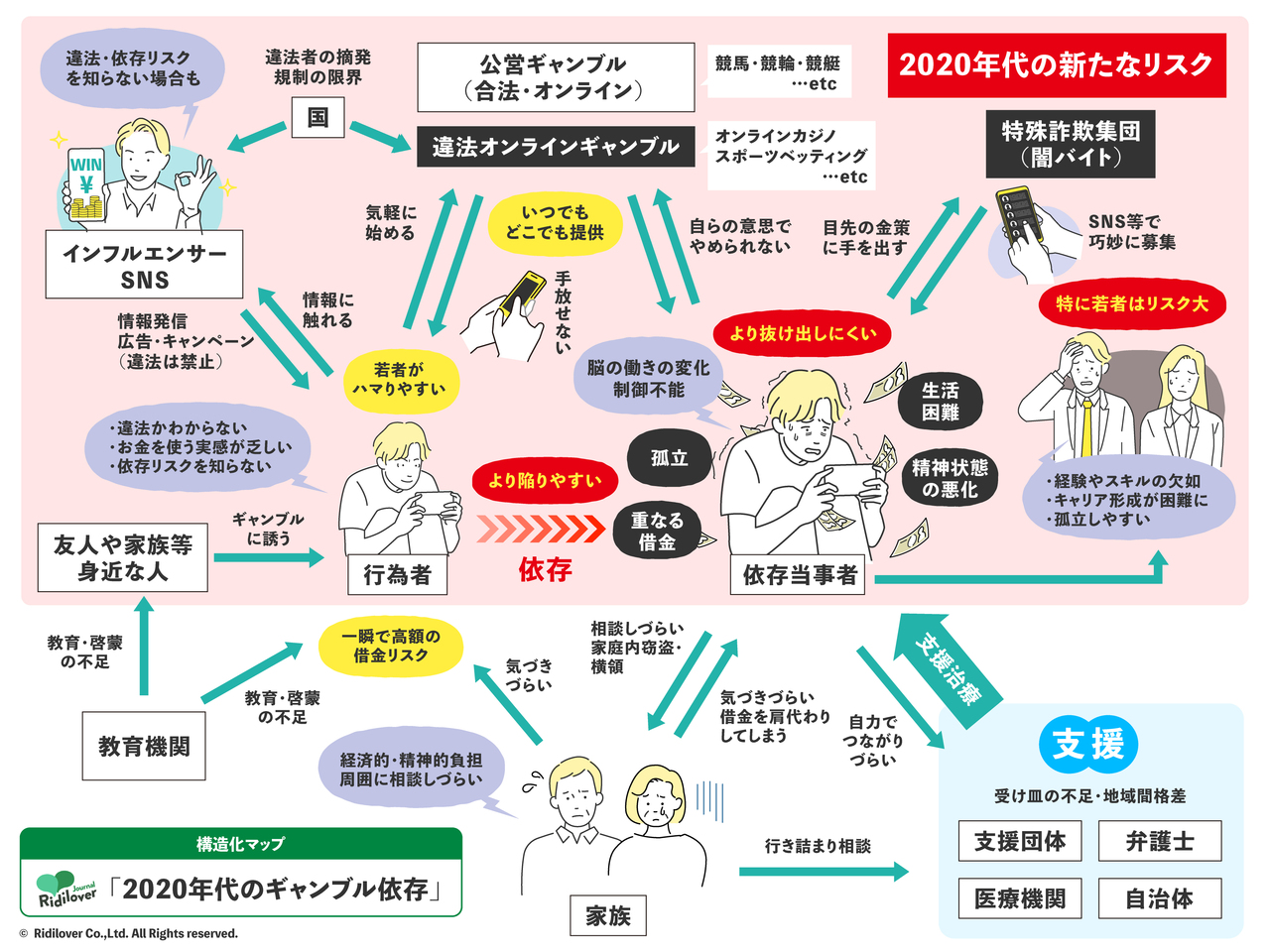
高齢化・人口減少によって深刻さを増す医療現場の課題を、リディラバジャーナルでは、以下の「構造化マップ」で整理した。

絡み合う課題の根底には、高水準の医療体制を構築し、維持してきた日本型医療制度が存在する。(マップ中央)
医療制度は、国と業界団体・有識者の間で協議や調整を行い定められてきたが、日本の医療制度の問題を、冒頭に登場した今西医師はこう語る。

新生児科医・小児科医、小児医療ジャーナリスト、一般社団法人チャイルドリテラシー協会代表理事。漫画・ドラマ『コウノドリ』の取材協力医師を努める。作中の今橋先生のモデルでもある。NICUで新生児医療を行う傍ら、ヘルスプロモーションの会社を起業し、公衆衛生学の社会人大学院生として母親に関する疫学研究を行う。SNSを駆使し、小児医療・福祉に関する課題を社会問題として社会に提起。一般の方にわかりやすく解説し、小児医療と社会をつなげるミドルマンを目指す。Twitter:@doctor_nw
「日本には、科学的根拠を基に医療制度・医療政策を議論する文化がまだ未成熟だと感じます。
医療界や国民を代表するはずの専門家が、自分の業界への利益誘導を狙う場合もありますし、政治家と既に関係性の強い、言うならば『お抱え有識者』たちで会議体が構成され、政策が立案されていく場合もあります。
例えばアメリカでは、政府と独立した専門のシンクタンクが存在し、科学的根拠を基に政策提言を行い、政府がその内容を基に政策を決定する、という関係性が形成されています。
もちろん日本でも、科学的根拠が一切無視されているということはなく、適切な議論のもとで立案された政策も数多くあります。
ただ、関係者の意志が科学的根拠以上に優先される可能性がある、現在の政策立案のあり方には問題意識を抱いています」
現代の医療制度の中心となる国民皆保険制度は、1961年から1973年にかけて構築された。
経済成長・人口増加と「右肩上がり」の社会情勢の中で構築されてきた制度が、社会の変化に伴って医療現場に課題をもたらしている。
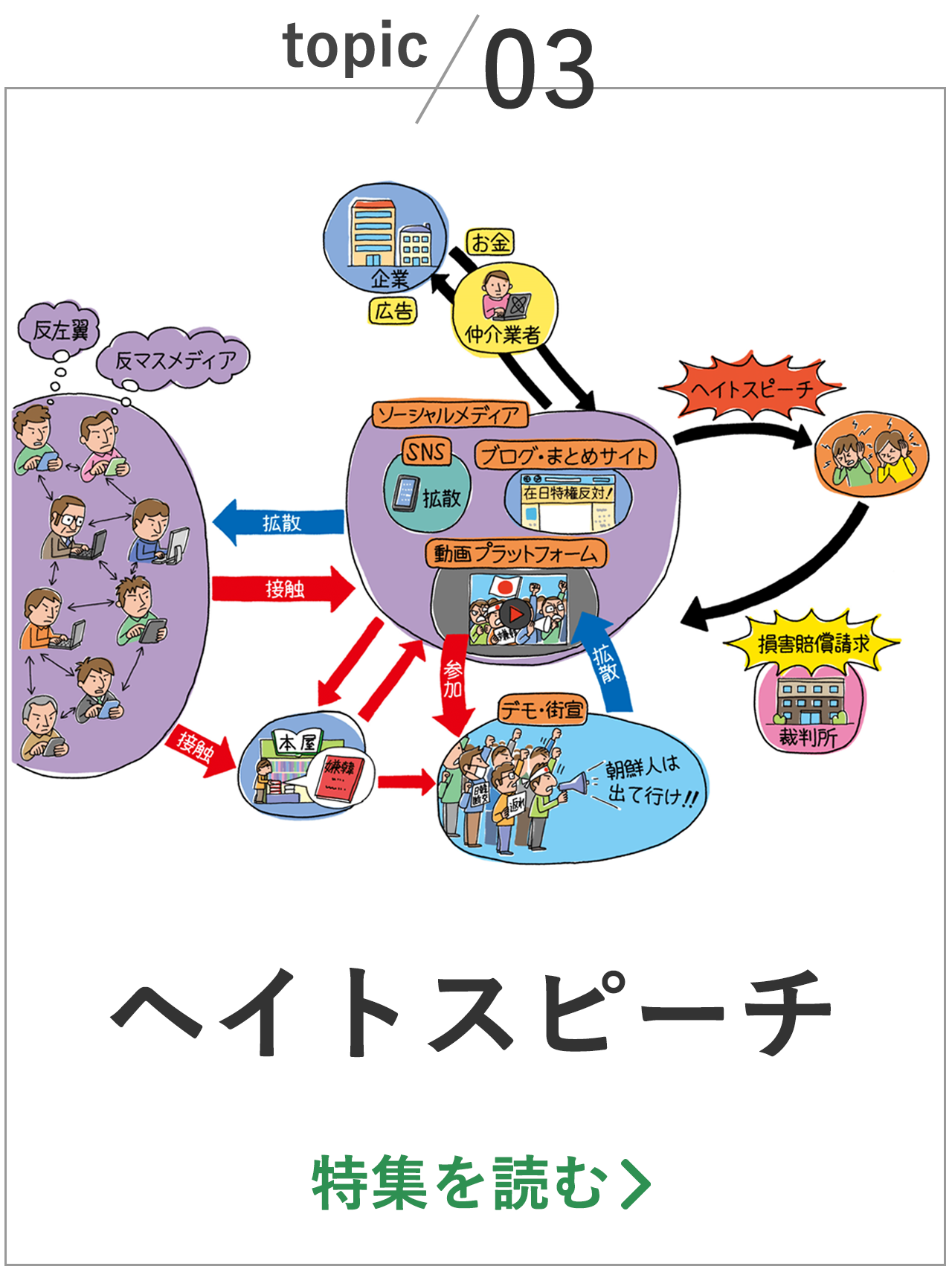
本特集では、主要な関係者ごとに大きく3つの観点から、課題の構造を明らかにする。
課題① 増大する医療費と公立病院の赤字補填

上の図は、国内における医療費の総計・国民医療費の推移を表している。
高齢化率の上昇、医療技術の発展、保険対象となる疾病の拡大など、様々な要因によって医療費は年々増加し、2021年度には年間44.2兆円と過去最高を記録した。

日本の医療費負担は、自助(窓口負担)・公助(公費)・共助(保険料)を組み合わせた仕組みとなっており、その内訳は、2020年時点で窓口負担11.5%、保険料負担49.5%、公費負担38.4%(うち国庫25.7%、地方自治体12.7%)となっている。
1年あたり国庫から約11兆円、地方自治体から約5兆円、合計で約16兆円の税金が医療費に使用されている。
年間110兆円強の国家予算のうち、11兆円、約1割を医療費に充てていることになり、医療費の増大は国家財政における主要な課題となっている。
医療費は今後も増大し続ける見込みとなっており、財政に与える影響はさらに大きくなると考えられる。
国・自治体における医療と財政の課題は、医療費の増大だけではない。
地域内に公立病院をかかえる自治体の職員は、次のように語る。
「私たちの自治体は年間予算の7.4%の金額を、公立病院の赤字補填に使っています。
これは本当に大きな金額で、このお金があれば、道路を整備できたり、子育ての支援ができたり、色々と市民の皆さんの生活を支えることができます。
しかし、実際には病院の赤字を補填するだけで消えてしまう。
自治体病院を所有していなくても、地域内の病院に対しては支援が必要になりますが、最終的に赤字を補填するまでの負担はありません。
私たちの自治体では、正直、病院を手放すことも真剣に検討しました。
それでも、地域には必要不可欠ということで、なんとか維持する方向で、予算を確保しています。
一方、厳しい現実として、医療を取れば何かを捨てなければいけないということで、廃校の解体や役場庁舎の改築など、インフラ整備は後回しになっています」
全国にある8,283の病院(※)のうち、約15%である1,119が県や市区町村などによって運営される「公立病院」となっている。
(※医療法にて「病院」とは20床以上の入院機能を持った医療施設と定義される)
総務省の統計(2017年)によると、約98%の公立病院が医業収益(医療行為に基づく診療報酬)上、赤字となっている。
赤字分は国や県・自治体が「繰越金」という形で補填しており、その額は全国で年間8,000億円にも及ぶ。
国・自治体の観点から見た医療費と赤字補填の課題は、第2章で詳しく解説する。
課題② 病院の経営難
「病院とは、経営や組織づくりに責任を持つ人が生まれづらい組織なんです。
医療法によって、病院のトップである『院長』は医師が務めると定められています。
医師というのは、技術者・研究者のような素質が強く、経営的な能力を兼ね備えているとは限りません。
そこで、院長は診療に集中し、別途経営面を担うのは『事務長』となります。
ただ、事務長も自治体や銀行等からの出向職員が担当したり、院長の家族や昔からの知り合いが形式上勤めていたりと、機能していない場合が多いです。
経営が上手くいっていない病院の多くは、一般企業で当たり前に行われている組織改善や経営努力がすっぽりと抜け落ちています。
医者が経営も行う、という現状の仕組みそのものが限界を迎えていると感じます」
医療コンサルタントとして長年の勤務経験を持ち、現在は大手医療コンサルティング会社の業務として、民間病院の事務長代理を務める山口誠さん(仮名)は、病院経営の難しさをこのように語る。
一般社団法人 日本病院会らが2019年に行った調査によると、約63%の病院が医業収支(医療行為に基づく診療報酬)上の赤字を計上している。
補助金や助成金など診療報酬以外を含めた最終的な経常収支においても、約45%の病院が赤字となっている。
医療需要が増加する中で、なぜ多くの病院が経営に苦しむのか。
病院の経営問題については、第3章で詳説する。
課題③医師の多忙化・働き方
「来年(2024年)から働き方改革が始まりますが、現場では正直戸惑いも感じます。
いま私が派遣されている病院でも、来年以降、麻酔科医の派遣が無くなったらどうしようと、途方に暮れているように見えます。
部屋があって執刀医がいて患者が待っていても、手術ができない、ということが起こり得ると思います。
手術は病院の大きな収入源ですから、医師派遣が止まると経営的な影響も大きいのではと思います」
こう語るのは、現役の麻酔科医、上田和樹(仮名)さん。
冒頭で100時間以上の残業、さらに一部は手当もつかないという実態を語った黒田医師のように、勤務医の多忙化が深刻化している。

2019年のアンケート調査によると、回答した勤務医のうち、37.8%が月80時間以上の時間外労働を行っており、いわゆる「過労死ライン」を超えている。
さらに、全体の約1割は月160時間以上の時間外労働を行っており、実質的に「2人分」働いているような状態という、極めて危険な労務状況が発生している。
労働時間の問題に加えて、労務管理の問題も発生している。
リディラバジャーナルでは今回、大学病院に勤務する一般医師3名に取材を行ったが、3名中3名とも、労基署からの指導を避けるためといった理由から、「月80時間以上の時間外労働は申請できない・していない」と回答した。
過酷な勤務医の労働状況に対して、国は来年(2024年)より新たな働き方改革を施行し、改善を図っているが、医師数そのものが増えるわけではないため、現場では混乱が生まれている。
医師の多忙化・働き方の問題については、第4章で詳しく解説する。
各記事の紹介
1章 高水準の日本型医療が成立した背景
1回 「時期がちょうど重なる」高水準な日本型医療が生まれた背景

「国民皆保険の議論が始まり、その実現・拡充が図られた1955年から1973年という時代は、ちょうど日本の高度経済成長期と重なります。
終戦直後のように、食うや食わずの生活を余儀なくされていれば保険料など納めることなどできません。
わが国は急速な復興を遂げ、1956年の経済白書がいう「もはや戦後ではない」時代を迎えました。
しかし、同じ年の厚生白書が「果して戦後は終わったか」と言うように、傷病に起因する貧困が社会問題化していたのです。
要するに、経済復興と貧困がクロスする時代背景の下で、国民皆保険の議論が始まったのです」(島崎さん)
医療現場の課題と今後のあり方を考える立脚点として、現行制度が成立した背景を明らかにする。
2回 「地域医療は医局に依存している」目に見えない医療業界の内側

「地域の医療現場は、医局からの医師派遣によって成り立っているといっても過言ではありません」(青木医師)
日本型医療を支えてきた主要な関係者として、「医局」と、日本医師会などを筆頭とする「業界団体」の存在が挙げられる。
医局とはどのような仕組みによって、地域の医療現場を支えてきたのか。
また、業界団体は政策決定にどのように関与してきたのか。
医療業界の内側にある組織や仕組みが、現状の医療体制に与えてきた影響を明らかにする。
2章 現状の課題①医療の財源問題
3回 年間44兆円 増え続ける医療費は「高齢化」のせいなのか

「医療を取れば何かを捨てなければいけないということで、廃校の解体や役場庁舎の改築など、インフラ整備は後回しになっています」(自治体職員)
「右肩上がり」の社会的背景を受けて、高水準な医療を実現してきた日本。
その裏で医療費は増加し続け、国や自治体の財源を圧迫している。
医療の維持に必要不可欠となる財政の問題について、研究者や自治体へのインタビューを通して、構造を明らかにする。
3章 現状の課題②病院の経営難
4回 病院の約半数が赤字 経営難の裏にある「制度」と「甘え」

「長年様々な地域で病院を見てきて、言葉は悪いですが『ここは無くなるべきだな』というような病院を多数見てきました」(医療コンサルタント 山口さん(仮名))
多くの病院が赤字状態と、厳しい経営状況に置かれている背景には、国が主導する医療費削減の政策の影響などがあるという。
しかし、政策以上に大きな問題として、「過去の成功体験」から脱却できない医療現場の実態が明らかになった。
4章 現状の課題③多忙化・働き方の課題
5回 勤務医の約4割が過労死ライン超え 現役医師が匿名で語る 勤務の実態

「毎日8時には出勤して、帰りは平均すると22時くらいになります。
加えて、土日も丸一日の休みはほとんどなくて、土曜も日曜も半日ずつ出勤して、入院患者の対応を行っています。
丸一日休みを取ろうと思うと、有給を使わざるを得ません」(松本医師(仮名))
勤務医はどれほど忙しいのか。大学病院で働く現役の医師たちにインタビュー。
匿名で語ってくれたのは、過酷な勤務状況と、ずさんな労務管理の実態だった。
6回 揺れ動いてきた政策 勤務医の多忙化を招いた医師不足と偏在

「このままでは、働き方改革が施行されても、勤務医たちは変わらずに厳しい環境で働き続ける可能性があって、本末転倒にならないかと懸念しています」(今西医師)
約4割の医師が過労死ラインを超えて働いてもなお医師は足りず、地域の病院は大都市からの医師派遣に依存している現状がある。
深刻な医師不足と多忙化はなぜ生まれるのか。背景にある構造を明らかにする。
また、来年(2024年)から施行される働き方改革についても、医療提供とのトレードオフに悩む現場の声を聞いた。
5章 解決策としての地域医療構想と私たち

「田舎には百貨店がありません。百貨店の商品が欲しかったら、遠くまで足を運びますよね。でも、田舎にもコンビニやスーパーはあって、生活するには事足ります。
医療も同じように、必要最低限の機能が各地域に残り、高度な医療は集約化を進めるしかないと思います」(青木医師)
様々な課題を抱えた地域医療の現場では、今後、これまで通りの医療を提供することが困難となる。
成長を前提とした制度において、成長が止まったいま、利用者である私たちにも意識の変革が求められている。
現実問題として起こりつつある、医療の「撤退戦」について考える。
8回 解決の方向性
特集の最後は、記事に登場した医師らが今後の地域医療のあり方を考えるセッションの模様をお届けする。
課題が山積する地域医療の現場で、今後どのような変化が求められるのか。有識者たちが考える解決策を提示する。
国民皆保険制度を前提に、私たちが「当たり前」として享受してきた医療は、医師や病院の負担の上で維持されてきた。
現場が抱える課題の背景にはどんな構造があるのか、少子高齢化が加速する日本で、これから医療制度はどのような変化が必要なのか。
本特集を通して、国民誰しもが「当事者」である医療の課題を考えていきたい。
【主な参考文献】
<書籍・雑誌>
島崎 謙治「日本の医療 増補改訂版: 制度と政策」(東京大学出版会、2020年)
島崎 謙治「医療政策を問いなおす: 国民皆保険の将来」(ちくま新書、2015年)
池上 直己「日本の医療と介護: 歴史と構造、そして改革の方向性」(日経BPマーケティング、2017年)
真野 俊樹「新たな医療危機を超えて コロナ後の未来を医学×経済の視点で考える」(日本評論社、2021年)
真野 俊樹「医療危機―高齢社会とイノベーション」(中公新書、2017年)
水野 肇「誰も書かなかった日本医師会」(草思社、2003年)
コンパッソ税理士法人「オールカラー図解 病院のすべてがわかる!」(ナツメ社、2017年)
伊藤 恒敏「銚子市立総合病院、衝撃の破たんドキュメント 暴かれた地域医療の実像 病院再建を模索した500日間の真実」(日本医療企画、2011年)
真野 俊樹「日本の医療、くらべてみたら10勝5敗3分けで世界一」(講談社、2017年)
渡辺さちこ, アキよしかわ「医療崩壊の真実」(エムディエヌコーポレーション、2020年)
井伊 雅子, 五十嵐 中, 中村 良太「新医療経済学---医療の費用と効果を考える」(日本評論社、2019年)
他
<論文>
亀澤 明彦「各国の診療報酬制度 ―支払い方式を中心に― 」(国立国会図書館 調査と情報―ISSUE BRIEF― 第1178号 、2022年)
迫井 正深「DPCはいかに誕生したか―DRGとDPCの違い」(保健医療科学Vol.63、2014年)
田中 伸至他「診断群分類を活用した入院包括払いについて」(健保連海外医療保障No.123、2019年)
豊川 智之他「医療サービスへのアクセスと水平的公平性」(医療と社会 22 (1)、2012年)
植山 直人「勤務医の労働と「働き方改革」(医療福祉政策研究 3 (1) 、2020年)
木村 衛「地域医療構想における民間病院の役割と回復期リハビリテーション病棟」(月刊新医療 50 (1)、2023年)
他
<調査等>
厚生労働省 「令和2(2020)年度 国民医療費の概況」
厚生労働省 「令和5年度病床機能報告の実施等について」
厚生労働省 「医療提供体制の国際比較 OECD加盟国との比較」
厚生労働省 「地域医療構想の概要」
総務省 「令和3年度地方公営企業年鑑」
順天堂大学医学部公衆衛生学 谷川武 「令和元年医師の勤務実態調査」
野村ヘルスケア・サポート&アドバイザリー「なぜ自治体病院は経営的に赤字になるのか?」
他